Maladie chronique et vieillissement : un défi global
Conférencier : Howard Bergman, M.D., professeur et titulaire de la chaire Dr Joseph Kaufmann et directeur du service de
gériatrie, centre de santé universitaire McGill, Montréal (Québec); codirecteur du groupe de recherche Solidage, Montréal (Québec); directeur du réseau québécois de recherche sur le vieillissement et du Fonds de Recherche en Santé du Québec, Montréal (Québec); président du conseil consultatif, Institut du vieillissement, Instituts de recherche en santé du Canada, Ottawa (Ontario).
En préambule à sa présentation sur l’augmentation du fardeau des maladies chroniques et du vieillissement, le Dr Howard Bergman a montré une série de photographies de personnes âgées du monde entier. Les photographies offraient divers exemples manifestes de fragilité et de déclin, ainsi que des exemples de personnes âgées résilientes et en bonne santé, ce qui illustrait l’extrême hétérogénéité des personnes âgées.
Changements démographiques et épidémiologiques actuels
La population mondiale vieillit, et les changements démographiques et épidémiologiques associés à l’augmentation de l’espérance de vie et au vieillissement rapide de la population représentent l’un des défis de notre époque. On sait que la population des pays de l’Ouest vieillit, mais cette tendance n’est pas localisée : elle affecte le monde entier.
Globalement, l’espérance de vie augmente : au cours des cinq dernières décennies, l’espérance de vie a augmenté globalement de près de 20 ans, passant de 46,5 années vers les années 1950-1955 à 66,0 années en 2000-2005. Globalement, le taux moyen de croissance annuelle des personnes âgées de 80 ans et plus (3,8 %) est actuellement le double du taux de croissance de la population âgée de 60 ans et plus (1,9 %). On s’attend à ce que le groupe âgé de 80 ans et plus reste le segment de la population subissant la plus forte croissance (Figure 1).
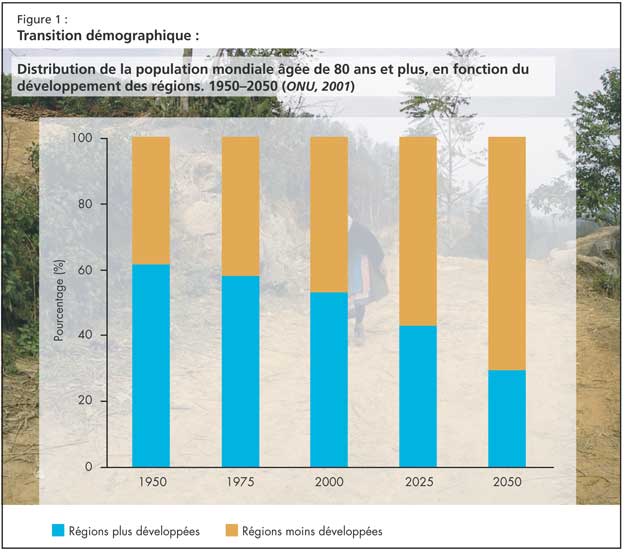
La transition démographique a démarré plus tôt dans les pays plus développés, mais les régions plus pauvres sont maintenant sujettes à des changements similaires survenant dans un laps de temps plus court. Par exemple, une comparaison des transitions démographiques montre que le Mexique vieillit six fois plus rapidement que la France. Le Dr Bergman a présenté des statistiques montrant que d’ici à l’an 2050, 70 % des personnes les plus âgées du monde (80 ans et plus) vivront dans des régions en développement. Aussi bien dans les pays développés qu’en développement, les effets complexes d’une amélioration des conditions de vie, de l’éducation, des soins médicaux et de l’accès aux soins de santé favorisent la longévité. De plus, les personnes âgées des pays en développement vivent plus longtemps en raison d’une amélioration de la nutrition, des conditions sanitaires et du contrôle des infections.
Un tel changement a entraîné une augmentation de la prévalence des maladies chroniques et du nombre potentiel de personnes âgées présentant une invalidité. De telles conditions représentent des enjeux importants pour les systèmes de soins de santé. Le Dr Bergman a cité un rapport récent de l’Organisation mondiale de la Santé (OMS), qui classait les systèmes de soins de santé du monde entier en fonction de critères incluant la capacité du système de soins à améliorer la santé de la population, à répondre aux besoins en matière de santé, à assurer une qualité des soins, à faire preuve de réceptivité et d’égalité dans la prestation de ces soins (y compris envers les groupes vulnérables) et à montrer un bon rapport coût efficacité. La France arrivait en tête de ce classement. Les indicateurs de performance du Canada se situaient en dessous des valeurs attendues et étaient surpassés par ceux de pays que l’on pensait marginaux par rapport aux normes des pays développés, comme la Colombie.
Effort pour améliorer l’espérance de vie active
L’augmentation de l’espérance de vie, aussi bien dans les pays développés qu’en développement, est souvent associée à une augmentation de la durée de vie avec des maladies chroniques.
Les influences favorisant la longévité sont compensées par d’autres correspondant à des facteurs de risque pour l’évolution des maladies chroniques, comme de mauvaises habitudes alimentaires (ce qu’on appelle la « McDonaldisation » mondiale), une diminution de l’activité physique et une augmentation du tabagisme (notamment dans les pays en développement, à mesure que les sociétés productrices de tabac se détachent des pays développés de plus en plus antitabac). Une augmentation de la longévité entraîne également une exposition prolongée à des facteurs de risque pour les maladies chroniques.
De plus en plus, les systèmes de soins de santé du monde entier vont devoir lutter pour gérer une proportion croissante de personnes âgées présentant des invalidités et des maladies chroniques; il s’agit d’un segment hétérogène de la population ayant des besoins variés. Ce fardeau est également porté par les personnes âgées elles-mêmes, leurs familles, les communautés et les sociétés. Une mauvaise prise en charge des maladies chroniques entraîne une invalidité. Si l’on peut réduire les taux d’invalidité, on améliora davantage l’espérance de vie.
Signes d’amélioration
Au cours de ces dernières décennies, les chercheurs ont remarqué une diminution globale du taux d’invalidité. Le Dr Bergman a cité des données provenant d’études longitudinales sur le vieillissement, qui montraient une forte corrélation entre les facteurs de risque associés au mode de vie et la fréquence de l’invalidité.
Aux États-Unis, une amélioration des habitudes individuelles en matière de santé a entraîné une augmentation de la survie et un délai de l’âge d’apparition de l’invalidité. Une mise en œuvre fructueuse de stratégies de prévention et de protocoles de dépistage (p. ex. : antigène prostatique spécifique, densité osseuse) a modifié l’apparition des mala-dies chroniques. De plus, l’amélioration des systèmes de soins de santé et les avancées pharmaceutiques et technologiques ont diminué le handicap lié aux maladies chroniques les plus invalidantes (hypertension, diabète, hyperlipidémie). De meilleures stratégies chirurgicales pour les maladies affectant les personnes âgées (remplacement d’articulation, chirurgie de la cataracte) ont permis de retarder ou d’empêcher l’invalidité. Enfin, des facteurs économiques comme une amélioration de l’éducation, des revenus et des conditions de travail ont amélioré la santé globale et diminué l’invalidité.
Nouveaux défis pour les pays en développement
La question fondamentale est de savoir si l’on disposera des ressources nécessaires pour répondre aux changements rapides des pays en développement. Les pays en développement connaissent des changements soudains dans un contexte de ressources limitées. Leurs systèmes de soins de santé ne sont pas adaptés à la complexité de la prise en charge et du traitement des maladies chroniques, de la fragilité et de la dépendance. Enfin, les changements socio-économiques et démographiques ont une influence néfaste sur l’évolution de la santé dans les pays en développement : les membres de la famille n’offrent plus un soutien comme avant, et de moins en moins de générations différentes vivent sous un même toit, à mesure que le nombre de femmes des pays développés qui se mettent à travailler (plutôt que de rester les personnes soignantes officieuses) augmente et que les enfants quittent leur village ou le pays à la recherche d’occasions économiques.
Selon le Dr Bergman, le fait de retarder d’un ou deux ans l’apparition de l’invalidité ou de la dépendance peut faire une grande différence et diminuer directement les besoins en matière de soins de longue durée et de ressources des établissements. La modification des tendances, vers une population plus âgée susceptible d’être atteinte de maladies chroniques et d’invalidité, demande des systèmes de santé répondant aux besoins des personnes qui souffriront d’invalidité et perdrons leur indépendance, tout en réduisant le nombre de personnes qui seront sujettes à ces problèmes.
Les stratégies poursuivies par les pays en développement ne sont pas toutes transférables. Le Dr Bergman a fait observer que le Canada repose sur une stratégie de dépistage et de traitement des personnes à risque, mais cela ne correspond pas aux ressources des pays en développement. L’OMS préconise une prévention en matière de santé et une promotion de la santé dans les pays en développement, avec une approche communautaire. Selon une étude citée par le Dr Bergman, si les professionnels de la santé communautaire mettaient en place des stratégies pour réduire la tension artérielle de 3 mm Hg dans la région Asie/Pacifique, cela pourrait entraîner jusqu’à un million de décès en moins dus à un accident vasculaire cérébral d’ici 2010. Une autre étude réalisée par l’OMS portait sur des interventions communautaires destinées à réduire la consommation de sel à Tianjin, en Chine. Ces interventions ont eu des répercussions importantes : amélioration des connaissances en matière de santé, diminution de la consommation de sel et diminution de la tension artérielle systolique.
Selon le Dr Bergman, la recherche indique que les pays en développement ont besoin de mieux incorporer une approche communautaire pour les soins de première intention, afin d’offrir des soins aux personnes âgées ayant des besoins complexes. Il s’agit donc d’accélérer la tendance, et d’élaborer des stratégies facilitant la vie communautaire plutôt que de travailler à des projets de construction d’établissements (hôpitaux et maisons de soins infirmiers). De telles stratégies sont associées à une meilleure longévité. Les gouvernements doivent investir dans des stratégies supportant une participation de la famille et de la communauté, intégrer des ressources de guérison traditionnelle et former une main-d’œuvre attachée à retarder l’apparition des maladies chroniques et à en diminuer les conséquences.
Conclusion : Collaboration internationale et transfert du savoir pour faciliter des interventions efficaces en matière de santé
Des interventions efficaces doivent dépasser la réalisation de projets au sein d’une ville ou d’une municipalité, a déclaré le Dr Bergman. Il faut intégrer à l’échelle du système des améliorations destinées à retarder l’apparition des maladies chroniques. Il a encouragé les auditeurs à envisager la manière de contribuer à cet effort, et à intégrer l’information qu’il a présentée à leurs perspectives de recherche. Un effort pour coordonner les approches et améliorer les connaissances sur la fragilité, des études sur les interventions liées au vieillissement, et un échange d’informations et de politiques favoriseront un système de soins de santé cohérent et réceptif, pouvant répondre à ce défi global.